Más allá de los titulares, de los anuncios sobre la “muerte del Pos” o la inoperancia de la Ley Estaturia, nuestro país ha venido ordenando la cobertura del sistema público de salud, definiendo qué se cubre y qué no se cubre y de qué manera se paga (diferencialmente) por lo cubierto. Las definiciones son complejas, cabe reconocerlo de entrada. Se trata, al fin de cuentas, de acotar las responsabiliddes del Estado en un asunto crucial (de vida o muerte) y de respetar la jurisprudencia y el funcionamiento de sistema. Veamos cómo
funciona.
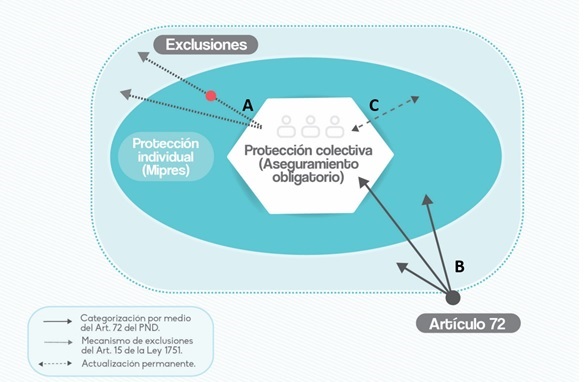
El gráfico anterior resume la cobertura del sistema de salud en el marco de la Ley Estatutaria. La ley plantea, de manera general, un conjunto de prestaciones que no pueden ser pagadas con recursos públicos, que están excluidas, por fuera de la cobertura del sistema. Las exclusiones deben cumplir al menos uno de los criterios establecidos en la ley (ser experimentales, no efectivas, no autorizadas, prestadas en el exterior o con fines meramente estéticos) y deben estar antecedidas de una discusión pública, primero, por un grupo técnico-científico y, luego, por los pacientes afectados. La ley no plantea las exclusiones de manera explícita; define de manera general el procedimiento participativo mediante el cual se determinan (ver A).
Como el universo de prestaciones es dinámico, expansivo, crece año a año, el mecanismo de exclusiones está complementado por un mecanismo para decidir la incorporación de las nuevas tecnologías. Este nuevo mecanismo evalúa algunas tecnologías en la puerta de entrada y decide, con base en su efectividad relativa y su costo, si la tecnología en cuestión entra o no al sistema. Las buenas tecnologías se incorporan a un precio negociado centralizadamente; las tecnologías promedio se incorporan a los precios de sus homólogas; y las tecnologías que no agregan valor, quedan excluidas. Este mecanismo no hace parte de la ley Estatuaria. Fue definido por una norma distinta, complementaria a la primera: el artículo 72 de la Ley 1753 de 2015 o Ley del Plan Nacional de Desarrollo (ver B).
Las prestaciones cubiertas se dividen, a su vez, en dos grupos. En un primer grupo están las prestaciones que garantizan la protección colectiva del derecho a la salud y que son, en conjunto, financiadas con cargo a la unidad de pago por capitación (UPC). En un segundo grupo están las prestaciones que garantizan la protección individual del derecho y que son ordenadas mediante el aplicativo Mipres y financiadas, una a una, por un fondo público (a cargo de la Nación en el régimen Contributivo y de los departamentos y distritos en el régimen Subsidiado). Una prestación puede pasar, por razones diversas, por la acumulación de nueva evidencia, por ejemplo, de un grupo al otro (ver C).
La protección colectiva del derecho tiene un énfasis utilitarista, está basada en un examen a priori de las necesidades de toda la población. La protección individual tiene un énfasis principista, está basado en un examen a posteriori de las necesidades de un individuo particular. Por ejemplo, los medicamentos oncológicos ya probados, sobre los que existe una mayor evidencia científica y un mayor conocimiento sobre las necesidades y demanadas colectivas, deben hacer parte del núcleo, de la protección colectiva. Los medicamentos más nuevos (y generalmente más costosos), sobre los que existe una mayor incertidumbre, deben hacer parte de la periferia, de la protección individual: solo serán cubiertos si las alternativas terapéuticas han sido agotadas y el especialista, el oncólogo en este caso, identifica la necesidad individual.
Dos aclaraciones vienen al caso. La primera, la protección de los derechos individuales por medio de un fondo púbico que complementa los recursos corrientes del sistema no es una innovación colombiana. Ha sido puesta en práctica, por ejemplo, en Inglaterra para pagar por los nuevos medicamentos oncológicos. Y segundo, en este esquema los médicos tienen la responsabilidad de decidir la expansión de la cobertura; esto es, de decidir si se pasa de la protección colectiva a la individual. En este tránsito, el médico tiene una doble responsabilidad, a saber, con su paciente y con los recursos del sistema.